Инсульт: различия между версиями
| [отпатрулированная версия] | [отпатрулированная версия] |
Dgeise (обсуждение | вклад) Отклонено последнее 1 изменение (·1e0nid·) и восстановлена версия 59366626 Sir sigurd |
Нет описания правки |
||
| Строка 13: | Строка 13: | ||
| MeshID = D020521 |
| MeshID = D020521 |
||
|}} |
|}} |
||
''' |
'''Инсульт''' — острое нарушение мозгового кровообращения, характеризующееся внезапным (в течение нескольких минут, часов) появлением [[очаговая неврологическая симптоматика|очаговой]] и/или общемозговой неврологической [[Симптоматика|симптоматики]], которая сохраняется более 24 часов или приводит к смерти больного в более короткий промежуток времени вследствие [[Кровоснабжение головного мозга|цереброваскулярной]] [[Патология|патологии]]. |
||
К инсультам относят [[Ишемический инсульт|инфаркт мозга]], [[Внутримозговое кровоизлияние|кровоизлияние в мозг]] и [[субарахноидальное кровоизлияние]]<ref name="NCI">{{cite web |
К инсультам относят [[Ишемический инсульт|инфаркт мозга]], [[Внутримозговое кровоизлияние|кровоизлияние в мозг]] и [[субарахноидальное кровоизлияние]]<ref name="NCI">{{cite web |
||
Версия от 12:27, 27 декабря 2013
| Инсульт | |
|---|---|
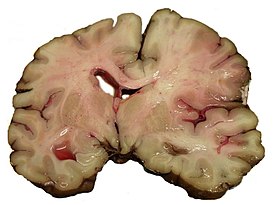 Срез мозга человека, умершего от инсульта | |
| МКБ-11 | 8B20 |
| МКБ-10 | I60-I64 |
| МКБ-9 | 434.91 |
| OMIM | 601367 |
| DiseasesDB | 2247 |
| MedlinePlus | 000726 |
| eMedicine | neuro/9 |
| MeSH | D020521 |
Инсульт — острое нарушение мозгового кровообращения, характеризующееся внезапным (в течение нескольких минут, часов) появлением очаговой и/или общемозговой неврологической симптоматики, которая сохраняется более 24 часов или приводит к смерти больного в более короткий промежуток времени вследствие цереброваскулярной патологии.
К инсультам относят инфаркт мозга, кровоизлияние в мозг и субарахноидальное кровоизлияние[1], имеющие этиопатогенетические и клинические различия.
С учётом времени регрессии неврологического дефицита, особо выделяют преходящие нарушения мозгового кровообращения (неврологический дефицит регрессирует в течение 24 часов, в отличие от собственно инсульта) и малый инсульт (неврологический дефицит регрессирует в течение трёх недель после начала заболевания).
Сосудистые заболевания мозга занимают второе место в структуре смертности от заболеваний системы кровообращения после ишемической болезни сердца[2][3].
Исторические сведения

Первым упоминанием об инсульте служат описания, сделанные Гиппократом в 460-х годах до н. э., в которых говорится о случае потери сознания в результате заболевания головного мозга.
В дальнейшем Гален описал симптомы, которые начинаются с внезапной потери сознания, и обозначил их термином ἀποπληξία, «удар». С тех пор термин «апоплексия» достаточно прочно и надолго входит в медицину, обозначая при этом как острое нарушение мозгового кровообращения, так и быстро развивающееся кровоизлияние в другие органы (апоплексия яичника, апоплексия надпочечников и др.).
Уильям Гарвей в 1628 году изучил, как движется кровь в организме, и определил функцию сердца как насосную, описав процесс циркуляции крови. Эти знания заложили основу изучения причин возникновения инсульта и роли сосудов в этом процессе.
Значительный вклад в понимание патогенеза инсульта сделал Рудольф Вирхов. Он предложил термины «тромбоз» и «эмболия». Данные термины до сих пор являются ключевыми в диагностике, лечении и профилактике инсульта. Позднее он также установил, что тромбоз артерий вызывается не воспалением, а жировым перерождением сосудистой стенки, и связал его с атеросклерозом[4].
Эпидемиология
Среди всех видов инсульта преобладают ишемические поражения мозга. Ишемические инсульты составляют 70—85 % случаев, кровоизлияния в мозг — 20—25 % случаев, нетравматические субарахноидальные кровоизлияния — 5 % случаев.
Инсульт в настоящее время становится основной социально-медицинской проблемой неврологии.
Ежегодно в мире церебральный инсульт переносят около 6 млн человек, а в России более 450 тыс., то есть каждые 1,5 минуты у кого-то из россиян развивается это заболевание. В крупных мегаполисах России количество острых инсультов составляет от 100 до 120 в сутки.
Инсульт в настоящее время является одной из основных причин инвалидизации населения. Инвалидами становятся 70—80 % выживших после инсульта, причём примерно 20—30 % из них нуждаются в постоянном постороннем уходе.
В Российской Федерации тяжёлой инвалидности у перенёсших инсульт способствуют малое количество экстренно госпитализированных больных (не превышают 15—30 %), отсутствие палат интенсивной терапии в неврологических отделениях многих стационаров. Недостаточно учитывается необходимость активной реабилитации больных (в реабилитационные отделения и центры переводятся лишь 15—20 % перенёсших инсульт).
Летальность у больных с инсультами во многом зависит от условий лечения в остром периоде. Ранняя 30-дневная летальность после инсульта составляет 35 %. В стационарах летальность составляет 24 %, а у лечившихся дома — 43 % (Виленский Б. С., 1995). В течение года умирает около 50 % больных.
В целом инсульт занимает второе место среди причин смерти (после острых заболеваний сердца), причём смертность у мужчин выше, чем у женщин. В начале XXI века в России отмечена тенденция к снижению ежегодной смертности вследствие инсульта, однако в других странах (в США и Западной Европе) эта тенденция более существенна в связи с активным лечением артериальной гипертензии и снижением потребления продуктов с высоким содержанием холестерина[5].
Виды инсульта
Существует три основных вида инсульта: ишемический инсульт, внутримозговое и субарахноидальное кровоизлияние[1]. Внутримозговое и (не во всех классификациях) нетравматические подоболочечные кровоизлияния относятся к геморрагическому инсульту. По данным международных многоцентровых исследований, соотношение ишемического и геморрагического инсультов составляет в среднем 4:1—5:1 (80—85 % и 15—20 %)[6].
Ишемический инсульт
Ишемический инсульт, или инфаркт мозга. Чаще всего возникает у больных старше 60 лет, имеющих в анамнезе инфаркт миокарда, ревматические пороки сердца, нарушение сердечного ритма и проводимости, сахарный диабет. Большую роль в развитии ишемического инсульта играют нарушения реологических свойств крови, патология магистральных артерий. Характерно развитие заболевания в ночное время без потери сознания[7].
Этиопатогенез
Ишемический инсульт чаще всего развивается при сужении или закупорке артерий, питающих головной мозг. Не получая необходимых им кислорода и питательных веществ, клетки мозга погибают. Ишемический инсульт подразделяют на атеротромботический, кардиоэмболический, гемодинамический, лакунарный и инсульт по типу гемореологической микроокклюзии[8].
- Атеротромботический инсульт, как правило, возникает на фоне атеросклероза церебральных артерий крупного или среднего калибра. Атеросклеротическая бляшка суживает просвет сосуда и способствует тромбообразованию. Возможна артерио-артериальная эмболия. Этот тип инсульта развивается ступенеобразно, с нарастанием симптоматики на протяжении нескольких часов или суток, часто дебютирует во сне. Нередко атеротромботический инсульт предваряется транзиторными ишемическими атаками. Размеры очага ишемического повреждения варьируют[8].
- Кардиоэмболический инсульт возникает при полной или частичной закупорке эмболом артерии мозга. Наиболее часто причинами инсульта являются кардиогенные эмболии при клапанных пороках сердца, возвратном ревматическом и бактериальном эндокардите, при других поражениях сердца, которые сопровождаются образованием в его полостях пристеночных тромбов. Часто эмболический инсульт развивается вследствие пароксизма мерцательной аритмии. Начало кардиоэмболического инсульта как правило внезапное, в состоянии бодрствования пациента. В дебюте заболевания наиболее выражен неврологический дефицит. Чаще инсульт локализуется в зоне кровоснабжения средней мозговой артерии, размер очага ишемического повреждения средний или большой, характерен геморрагический компонент. В анамнезе возможны тромбоэмболии других органов[8].
- Гемодинамический инсульт обусловлен гемодинамическими факторами — снижением артериального давления (физиологическим, например во время сна; ортостатической, ятрогенной артериальной гипотензией, гиповолемией) или падением минутного объёма сердца (вследствие ишемии миокарда, выраженной брадикардии и т. д.). Начало гемодинамического инсульта может быть внезапным или ступенеобразным, в покое или активном состоянии пациента. Размеры инфарктов различны, локализация обычно в зоне смежного кровоснабжения (корковая, перивентрикулярная и др.). Гемодинамические инсульты возникают на фоне патологии экстра- и/или интракраниальных артерий (атеросклероз, септальные стенозы артерий, аномалии сосудистой системы мозга)[8].
- Лакунарный инсульт обусловлен поражением небольших перфорирующих артерий. Как правило возникает на фоне повышенного артериального давления, постепенно, в течение нескольких часов. Лакунарные инсульты локализуются в подкорковых структурах (подкорковые ядра, внутренняя капсула, белое вещество семиовального центра, основание моста), размеры очагов не превышают 1,5 см. Общемозговые и менингеальные симптомы отсутствуют, имеется характерная очаговая симптоматика (чисто двигательный или чисто чувствительный лакунарный синдром, атактический гемипарез, дизартрия или монопарез)[9][8].
- Инсульт по типу гемореологической микроокклюзии возникает на фоне отсутствия какого-либо сосудистого или гематологического заболевания установленной этиологии. Причиной инсульта служат выраженные гемореологические изменения, нарушения в системе гемостаза и фибринолиза. Характерна скудная неврологическая симптоматика в сочетании со значительными гемореологическими нарушениями[8].
Геморрагический инсульт
В научной литературе термины «геморрагический инсульт» и «нетравматическое внутримозговое кровоизлияние» либо употребляются как синонимы[10][11], либо к геморрагическим инсультам, наряду с внутримозговым, также относят нетравматическое субарахноидальное кровоизлияние[12][13][14].
Внутримозговое кровоизлияние
Внутримозговое кровоизлияние — наиболее распространённый тип геморрагического инсульта, чаще всего возникающий в возрасте 45—60 лет. В анамнезе у таких больных — гипертоническая болезнь, церебральный атеросклероз или сочетание этих заболеваний, артериальная симптоматическая гипертензия, заболевание крови и др. Предвестники заболевания (чувство жара, усиление головной боли, нарушение зрения) бывают редко. Обычно инсульт развивается внезапно, в дневное время, на фоне эмоционального или физического перенапряжения[15].
Этиопатогенез
Причиной кровоизлияния в головной мозг чаще всего является гипертоническая болезнь (80—85 % случаев). Реже кровоизлияния обусловливаются атеросклерозом, заболеваниями крови, воспалительными изменениями мозговых сосудов, интоксикацией, авитаминозами и другими причинами. Кровоизлияние в мозг может наступить путём диапедеза или в результате разрыва сосуда. В обоих случаях в основе выхода крови за пределы сосудистого русла лежат функционально-динамические ангиодистонические расстройства общей и в особенности регионарной мозговой циркуляции. Основным патогенетическим фактором кровоизлияния являются артериальная гипертензия и гипертонические кризы, при которых возникают спазмы или параличи мозговых артерий и артериол. Обменные нарушения, возникающие в очаге ишемии, способствуют дезорганизации стенок сосудов, которые в этих условиях становятся проницаемыми для плазмы и эритроцитов. Так возникает кровоизлияние путём диапедеза. Одновременное развитие спазма многих сосудистых ветвей в сочетании с проникновением крови в мозговое вещество может привести к образованию обширного очага кровоизлияния, а иногда и множественных геморрагических очагов. В основе гипертонического криза может быть резкое расширение артерий с увеличением мозгового кровотока, обусловленное срывом его саморегуляции при высоком артериальном давлении. В этих условиях артерии утрачивают способность к сужению и пассивно расширяются. Под повышенным давлением кровь заполняет не только артерии, но и капилляры и вены. При этом повышается проницаемость сосудов, что приводит к диапедезу плазмы крови и эритроцитов. В механизме возникновения диапедезной геморрагии определённое значение придаётся нарушению взаимосвязи между свёртывающей и противосвёртывающей системами крови. В патогенезе разрыва сосудов играют роль и функционально-динамические нарушения сосудистого тонуса. Паралич стенки мелких мозговых сосудов ведёт к острому нарастанию проницаемости сосудистых стенок и плазморрагии[16].
Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние (кровоизлияние в субарахноидальное пространство). Наиболее часто кровоизлияние происходит в возрасте 30—60 лет. В числе факторов риска развития субарахноидального кровоизлияния называются курение, хронический алкоголизм и однократное употребление алкоголя в больших количествах, артериальная гипертензия, избыточная масса тела[17].
Этиопатогенез
Может произойти спонтанно, обычно вследствие разрыва артериальной аневризмы (по разным данным, от 50 % до 85 % случаев) или в результате черепно-мозговой травмы. Также возможны кровоизлияния из-за других патологических изменений (артериовенозные мальформации, заболевания сосудов спинного мозга, кровоизлияние в опухоль)[18]. Помимо этого, в числе причин САК кокаиновая наркомания, серповидно-клеточная анемия (обычно у детей); реже — приём антикоагулянтов, нарушения свёртывающей системы крови и гипофизарный инсульт[19]. Локализация субарахноидального кровоизлияния зависит от места разрыва сосуда. Чаще всего она возникает при разрыве сосудов артериального круга большого мозга на нижней поверхности головного мозга. Обнаруживается скопление крови на базальной поверхности ножек мозга, моста, продолговатого мозга, височных долей. Реже очаг локализуется на верхнелатеральной поверхности мозга; наиболее интенсивные кровоизлияния в этих случаях прослеживаются по ходу крупных борозд[16].
Международная стандартная классификация
| Инсульт | МКБ-9 | МКБ-10 |
|---|---|---|
| инфаркт мозга | 433, 434 | I63 |
| внутримозговое кровоизлияние | 431 | I61 |
| САК (субарахноидальное кровоизлияние) | 430 | I60 |
| не указан | 436 | I64 |
Клиническая картина


При появлении симптомов острого нарушения мозгового кровообращения нужно сразу вызвать неотложную помощь, чтобы как можно раньше начать лечение[20].
Симптомы
Инсульт может проявляться общемозговыми и очаговыми неврологическими симптомами[21].
Общемозговые симптомы инсульта бывают разные. Этот симптом может возникать в виде нарушения сознания, оглушённости, сонливости или, наоборот, возбуждения, также может возникнуть кратковременная потеря сознания на несколько минут. Сильная головная боль может сопровождаться тошнотой или рвотой. Иногда возникает головокружение. Человек может чувствовать потерю ориентировки во времени и пространстве. Возможны вегетативные симптомы: чувство жара, потливости, сердцебиение, сухость во рту[21].
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда[21].
Если участок мозга обеспечивает функцию движения, то развивается слабость в руке или ноге вплоть до паралича. Утрата силы в конечностях может сопровождаться снижением в них чувствительности, нарушением речи, зрения. Подобные очаговые симптомы инсульта в основном связаны с повреждением участка мозга, кровоснабжаемым сонной артерией. Возникают слабости в мышцах (гемипарез), нарушения речи и произношения слов, характерно снижение зрения на один глаз и пульсации сонной артерии на шее на стороне поражения. Иногда появляется шаткость походки, потеря равновесия, неукротимая рвота, головокружение, особенно в случаях, когда страдают сосуды, кровоснабжающие зоны мозга, ответственные за координацию движений и чувство положения тела в пространстве. Возникает «пятнистая ишемия» мозжечка, затылочных долей и глубоких структур и ствола мозга. Наблюдаются приступы головокружения в любую сторону, когда предметы вращаются вокруг человека. На этом фоне могут быть зрительные и глазодвигательные нарушения (косоглазие, двоение, снижение полей зрения), шаткость и неустойчивость, ухудшение речи, движений и чувствительности[21].
Факторы риска
Факторами риска являются различные клинические, биохимические, поведенческие и другие характеристики, указывающие на повышенную вероятность развития определённого заболевания. Все направления профилактической работы ориентированы на контроль факторов риска, их коррекцию как у конкретных людей, так и в популяции в целом.
- Возраст
- Заболевания сердца
- ТИА (транзиторные ишемические атаки) являются существенным предиктором развития как инфаркта мозга, так и инфаркта миокарда
- Асимптомный стеноз сонных артерий[22]
Многие люди в популяции имеют одновременно несколько факторов риска, каждый из которых может быть выражен умеренно. Существуют такие шкалы, которые позволяют оценить индивидуальный риск развития инсульта (в процентах) на ближайшие 10 лет и сравнить его со среднепопуляционным риском на тот же период. Самая известная — Фрамингемская шкала.
Диагностика
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) — наиболее важные диагностические исследования при инсульте. КТ в большинстве случаев позволяет чётко отдифференцировать «свежее» кровоизлияние в мозг от других типов инсультов, МРТ предпочтительнее для выявления участков ишемии, оценки распространённости ишемического повреждения и пенумбры (это особенно важно в первые 12—24 часа заболевания, когда методом КТ ишемический инсульт может не визуализироваться). Также с помощью этих исследований можно выявлять первичные и метастатические опухоли, абсцессы мозга и субдуральные гематомы. Если наблюдается ригидность затылочных мышц, но отсутствует отёк диска зрительного нерва, люмбальная пункция в большинстве случаев позволит быстро установить диагноз кровоизлияния в мозг, хотя при этом сохраняется незначительный риск возникновения синдрома «вклинения» мозга. В случаях, когда есть подозрения на эмболию, люмбальная пункция необходима, если предполагается применение антикоагулянтов. Люмбальная пункция имеет также важное значение для диагностики рассеянного склероза и, кроме того, может иметь диагностическое значение при нейроваскулярном сифилисе и абсцессе мозга[23]. При недоступности КТ или МРТ необходимо выполнить эхоэнцефалографию и люмбальную пункцию.
Дифференциальная диагностика
| Симптомы | Ишемический инфаркт мозга | Кровоизлияние в мозг | Субарахноидальное кровоизлияние |
|---|---|---|---|
| Предшествующие преходящие ишемические атаки | Часто | Редко | Отсутствуют |
| Начало | Более медленное | Быстрое (минуты или часы) | Внезапное (1-2 минуты) |
| Головная боль | Слабая или отсутствует | Очень сильная | Очень сильная |
| Рвота | Не типична, за исключением поражения ствола мозга | Часто | Часто |
| Гипертония | Часто | Имеется почти всегда | Не часто |
| Сознание | Может быть потеряно на непродолжительное время | Обычно длительная потеря | Может быть кратковременная потеря |
| Ригидность мышц затылка | Отсутствует | Часто | Всегда |
| Гемипарез (монопарез) | Часто, с самого начала болезни | Часто, с самого начала болезни | Редко, не с самого начала болезни |
| Нарушение речи (афазия, дизартрия) | Часто | Часто | Очень редко |
| Ликвор (ранний анализ) | Обычно бесцветный | Часто кровянистый | Всегда кровянистый |
| Кровоизлияние в сетчатку | Отсутствует | Редко | Может быть |
На месте
Распознать инсульт возможно на месте, немедля; для этого используются три основных приёма распознавания симптомов инсульта, так называемые «УЗП». Для этого попросите пострадавшего:
- У — улыбнуться. При инсульте улыбка может быть кривая, уголок губ с одной стороны может быть направлен вниз, а не вверх.
- З — заговорить. Выговорить простое предложение, например: «За окном светит солнце». При инсульте часто (но не всегда!) произношение нарушено.
- П — поднять обе руки. Если руки поднимаются не одинаково — это может быть признаком инсульта.
Дополнительные методы диагностики:
- Попросить пострадавшего высунуть язык. Если язык кривой или неправильной формы и западает на одну или другую сторону, то это тоже признак инсульта.
- Попросить пострадавшего вытянуть руки вперёд ладонями вверх и закрыть глаза. Если одна из них начинает непроизвольно «уезжать» вбок и вниз — это признак инсульта.
Если пострадавший затрудняется выполнить какое-то из этих заданий, необходимо немедленно вызвать скорую помощь и описать симптомы прибывшим на место медикам. Даже если симптомы прекратились (преходящее нарушение мозгового кровообращения), тактика должна быть одна — госпитализация по скорой помощи; пожилой возраст, кома не являются противопоказаниями госпитализации.
Есть ещё одно мнемоническое правило диагностики инсульта: У.Д.А.Р. [25]:
- У - Улыбка После инсульта улыбка выходит кривая, несимметричная;
- Д - Движение Поднять одновременно вверх обе руки, обе ноги - одна из парных конечностей будет подниматься медленнее и ниже;
- А - Артикуляция Произнести слово "артикуляция" или несколько фраз - после инсульта дикция нарушается, речь звучит заторможено или просто странно;
- Р - Решение Если вы обнаружили нарушения хотя бы в одном из пунктов (по сравнению с нормальным состоянием) - пора принимать решение и звонить в скорую помощь. Расскажите диспетчеру, какие признаки инсульта (УДАРа) вы обнаружили и специальная реанимационная бригада приедет быстро.
Первая помощь при инсульте
При инсульте наиболее важно доставить человека в больницу как можно быстрее, желательно в течение первого часа после обнаружения симптомов. Следует учитывать, что не все больницы, а только ряд специализированных центров приспособлен для оказания правильной современной помощи при инсульте. Поэтому попытки самостоятельно доставить больного в ближайшую больницу при инсульте зачастую неэффективны.[26]
До приезда скорой помощи важно не давать больному есть и пить, поскольку органы глотания могут оказаться парализованными, и тогда пища, попав в дыхательные пути, может вызвать удушье. При первых признаках рвоты голову больного поворачивают на бок, чтобы рвотные массы не попали в дыхательные пути. Больного лучше уложить, подложив под голову и плечи подушки, так чтобы шея и голова образовывали единую линию, и эта линия составляла угол около 30° к горизонтали. Больному следует избегать резких и интенсивных движений. Больному расстегивают тесную мешающую одежду, ослабляют галстук, заботятся о его комфорте.
В случае потери сознания с отсутствующим или агональным дыханием немедленно начинают сердечно-лёгочную реанимацию. Её применение многократно увеличивает шансы больного на выживание. Ещё больше увеличивает выживаемость применение портативных дефибрилляторов: будучи в общественном месте (кафе, аэропорт, и т. д.), оказывающим первую помощь необходимо осведомиться у персонала о наличии у них или поблизости дефибриллятора. Определение отсутствия пульса больше не является необходимым условием для начала реанимации, достаточно потери сознания и отсутствия ритмичного дыхания.[27]
Лечение
Этот раздел не завершён. |
Лечение инсульта включает комплекс мероприятий по неотложной помощи и длительный восстановительный период (реабилитацию), проводимый поэтапно[28].
Неотложная помощь
Этот раздел не завершён. |
На догоспитальном этапе оказания медицинской помощи, следует оценить параметры гемодинамики больного, в том случае если наблюдается повышение артериального давления, следует принять меры к его нормализации.
Реанимационные мероприятия
Этот раздел не завершён. |
Реанимационные мероприятия должны быть направлены на поддержание адекватных показателей гемодинамики и оксигенации.
Фармакотерапия
В стандарты лечения пациентов с инсультом входят такие препараты, как: Ацетилсалициловая кислота, Клопидогрел,Цитиколин (Цераксон),Антиоксидант (Актовегин) Тиклопидин, Варфарин, Ботулинический токсин, Флуоксетин, [источник не указан 4214 дней]. Препараты назначаются согласно стандартам лечения и по решению лечащего врача[29].
Особенности ухода за пациентом
К инсульту часто присоединяются пневмония и пролежни, что требует постоянного ухода, переворачивания со стороны на сторону, смены мокрого белья, кормления, очищения кишечника, вибромассажа грудной клетки[источник не указан 4214 дней].
Постинсультная реабилитация
Лечение инсульта включает в себя проведение курса сосудистой терапии, использование препаратов, улучшающих мозговой обмен, кислородотерапию, восстановительное лечение или реабилитацию (лечебная физкультура, физиолечение, массаж)[источник не указан 4214 дней]. Также рекомендуется после выписки из больницы делать гимнастику лёгких, так как после 14—17 дней лежания в лёгких может образоваться «застой»(?). То есть совершать глубокие вдохи, выдохи. В день 5—7 раз надувать воздушные шарики[источник не указан 4214 дней].
В мировой практике восстановительного лечения после инсульта ведущее место занимает междисциплинарный подход, исходя из которого процессом лечения (терапии) руководят несколько специалистов, в основном представители специальностей не врачебных: физический терапевт(?), ерготерапевт(?), речевой терапевт(?)[источник не указан 4214 дней].
- Физический терапевт (или физиотерапевт) руководит двигательным восстановлением функций.
- Ерготерапевт руководит восстановлением функций кисти.
- Речевой терапевт руководит восстановлением речи и глотания (при наличии у больного афазии и дисфагии).
Мозг человека отличается определенной естественной способностью к восстановлению, благодаря созданию новых связей между здоровыми нейронами и формированию новых информационных цепей. Подобное свойство головного мозга носит название нейропластичность и может быть стимулировано в процессе реабилитации. Одним из ключевых факторов эффективности любой программы реабилитации является регулярное выполнение тщательно организованного, индивидуально подобранного комплекса упражнений — то есть общий принцип обучения человека новому навыку[30].
Фармакологические методы
Лечебная гимнастика
Биологическая обратная связь
Сегодня предлагается использование различных способов организации биологической обратной связи для реабилитационных упражнений в постинсультный период:
- по ЭЭГ-сигналу;
- по ЭКГ-сигналу;
- по внешнему дыханию;
- по опорной реакции (стабилометрия, стабилография)[31];
- на основе видеоконтроля движений.
Цифры и факты
- В России ежегодно регистрируется более 400 000 инсультов, летальность при которых достигает 35 %.
- Общий риск повторного инсульта в первые 2 года после первого инсульта составляет от 4 до 14 %.
- При увеличении введения калия с пищей (овощи, фрукты, молочные продукты с низкой жирностью) отмечено достоверное снижение артериального давления у лиц с его умеренно повышенными показателями на 11,4/5,1 мм рт. ст.
- У больных, длительно получавших диуретики, формируется гипокалиемия (диагностируемая при концентрации калия менее 3,5 ммоль/л) и увеличение частоты сердечно-сосудистых осложнений.
- При увеличении суточного потребления калия на 10 ммоль (например, при приёме препарата панангин) риск развития инсульта с летальным исходом снижается на 40 %.[32]
См. также
Примечания
- ↑ 1 2 Верещагин Н. В., Пирадов М. А., Суслина З. А. Национальный центр инсульта — Терминология. Архивировано 9 февраля 2012 года.
- ↑ Медицинская библиотека Пентадент.ру/Ишемический инсульт можно предупредить.
- ↑ Ответный удар по глобальной эпидемии — Интервью с В. И. Скворцовой
- ↑ Инсульт. Ишемический инсульт. Профилактика и лечение инсульта. Реабилитация после инсульта. Микроинсульт. Архивировано 9 февраля 2012 года.
- ↑ Федин А. И., Румянцева С. А., Кузнецов О. Р., Евсеев В. Н. Антиоксидантная и энергопротекторная терапия ишемического инсульта. — «Тактик-Студио», 2004. — С. 48. — ISBN 5-94542-099-9.
- ↑ Гусев Е. И., Скворцова В. И. — Современные представления о лечении острого церебрального инсульта Consilium Medicum, Том 2/N 2/2000
- ↑ Ишемический инсульт на EUROLAB.UA. Архивировано 9 февраля 2012 года.
- ↑ 1 2 3 4 5 6 Суслина З. А., Верещагин Н. В., Пирадов М. А. — Подтипы ишемических нарушений мозгового кровообращения: диагностика и лечение Consilium Medicum, Том 3/N 5/2001
- ↑ ММА им. И. М. Сеченова — Инсульт лакунарный
- ↑ Кадыков А. С., Шахпаронова Н. В. — Сосудистая катастрофа
- ↑ Клиническая классификация и формулировка диагноза (недоступная ссылка с 21-05-2013 [4231 день] — история, копия)
- ↑ Merck Manuals — Hemorrhagic Stroke
- ↑ Протокол ведения больных «Инсульт»
- ↑ Авакян А. Н. — Геморрагический инсульт
- ↑ Геморрагический инсульт на EUROLAB.UA. Архивировано 9 февраля 2012 года.
- ↑ 1 2 Ярош А. А., Криворучко И. Ф. Нервные болезни. — «Вища школа», 1985. — С. 462.
- ↑ Нейрохирургическое отделение РНЦХ — Субарахноидальное кровоизлияние
- ↑ van Gijn J, Kerr RS, Rinkel GJ (2007). "Subarachnoid haemorrhage". Lancet. 369 (9558): 306—18. doi:10.1016/S0140-6736(07)60153-6. PMID 17258671.
{{cite journal}}: Википедия:Обслуживание CS1 (множественные имена: authors list) (ссылка) (англ.) - ↑ Warrell, David A. Oxford Textbook of Medicine, Fourth Edition, Volume 3. — Oxford, 2003. — P. 1032–1034. — ISBN 0-19-857013-9. (англ.)
- ↑ Патронаж.ру: Что делать в первые часы инсульта. Первая помощь при инсульте. Архивировано 9 февраля 2012 года.
- ↑ 1 2 3 4 Патронаж.ру: Каковы признаки инсульта. Симптомы инсульта. Архивировано 9 февраля 2012 года.
- ↑ Что такое инсульт и как его победить: Профилактика инсультов. Конспект врача. Архивировано 9 февраля 2012 года.
- ↑ Коллинз Р. Д. Диагностика нервных болезней. — «Медицина», 1986. — С. 240.
- ↑ Михеев В. В., Мельничук П. В. Нервные болезни. — «Медицина», 1981. — С. 543.
- ↑ Мнемоническое правило диагностики инсульта - УДАР
- ↑ Stroke: First Response
- ↑ Cardiac Arrest Symptoms Cardiac Arrest Symptoms
- ↑ Протокол ведения больных. Инсульт // ГОСТ Р 52600.5. — 2008.
- ↑ Приказ Приказ.
- ↑ Heurteaux C., et al Neuroprotective and neuroproliferative activities of NeuroAid (MLC601, MLC901), a Chinese medicine, in vitro and in vivo; Neuropharmacology.2010;58;987-1001. Архивировано 9 февраля 2012 года.
- ↑ Кубряк О.В., Гроховский С.С. Практическая стабилометрия. Статические двигательно-когнитивные тесты с биологической обратной связью по опорной реакции. — М.: Маска, 2012. — 88 с. — ISBN 978-5-91146-686-2.
- ↑ Котова О. В. Профилактика инсультов: неучтенные возможности.
Литература
- Клиническая неврология с основами медико-социальной экспертизы. СПб.: ООО «Медлайн-Медиа», 2006.
Ссылки
- Геморрагический инсульт: мифы и реальность. Пирадов М. А.
- Апоплексия // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
- Национальная Ассоциация по борьбе с инсультом, официальный сайт
- Первая помощь при инсультах, обучающее видео
- Клиническая презентация больного с внутримозговым кровоизлиянием (iNeurologist)
- Солодов А. А., Петриков С. С. Гиперосмолярные растворы в комплексе лечения больных с внутричерепными кровоизлияниями // Вестник интенсивной терапии — 2009. — 2. — с. 22-27.
- Heurteaux C., et al Neuroprotective and neuroproliferative activities of NeuroAid (MLC601, MLC901), a Chinese medicine, in vitro and in vivo; Neuropharmacology.2010;58;987-1001