Инсулин
Инсули́н[2] (от лат. insula «остров») — гормон белковой природы, образуется в бета-клетках островков Лангерганса поджелудочной железы. Оказывает многогранное влияние на обмен веществ практически во всех тканях. Основное действие инсулина — регулирование углеводного обмена, в частности — утилизация глюкозы в организме. Считается самым изученным гормоном (более 300 тысяч цитирований в PubMed)[3].
Инсулин увеличивает проницаемость плазматических мембран для глюкозы и других макронутриентов, активирует ключевые ферменты гликолиза, стимулирует образование в печени и мышцах из глюкозы гликогена, усиливает синтез жиров и белков. Кроме того, инсулин подавляет активность ферментов, расщепляющих гликоген и жиры, то есть помимо анаболического действия инсулин обладает также и антикатаболическим эффектом.
Нарушение секреции инсулина вследствие деструкции бета-клеток — абсолютная недостаточность инсулина — является ключевым звеном патогенеза сахарного диабета 1-го типа. Нарушение действия инсулина в клетках — относительная инсулиновая недостаточность — играет важную роль в развитии сахарного диабета 2-го типа.
Строение
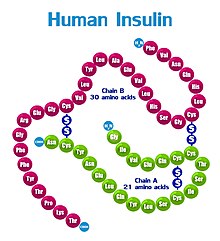
Молекула инсулина образована двумя полипептидными цепями, содержащими 51 аминокислотный остаток: A-цепь состоит из 21 аминокислотного остатка, B-цепь образована 30 аминокислотными остатками. Полипептидные цепи соединяются двумя дисульфидными мостиками через остатки цистеина, третья дисульфидная связь расположена в A-цепи.
Первичная структура инсулина у разных биологических видов несколько различается, как различается и его важность в регуляции обмена углеводов. Наиболее близким к человеческому является инсулин свиньи, который различается с ним всего одним аминокислотным остатком: в 30 положении B-цепи свиного инсулина расположен аланин, а в инсулине человека — треонин; бычий инсулин отличается тремя аминокислотными остатками.

Открытие и изучение
В разделе не хватает ссылок на источники (см. рекомендации по поиску). |
Образование и секреция
Главным стимулом к синтезу и выделению инсулина служит повышение концентрации глюкозы в крови.
Синтез в клетке

Синтез и выделение инсулина представляют собой сложный процесс, включающий несколько этапов. Первоначально образуется неактивный предшественник гормона, который после ряда химических превращений в процессе созревания превращается в активную форму. Инсулин вырабатывается в течение всего дня, а не только в ночные часы.
Ген, кодирующий первичную структуру предшественника инсулина, локализуется в коротком плече 11 хромосомы.
На рибосомах шероховатой эндоплазматической сети синтезируется пептид-предшественник — т. н. препроинсулин. Он представляет собой полипептидную цепь, построенную из 110 аминокислотных остатков и включает в себя расположенные последовательно: L-пептид, B-пептид, C-пептид и A-пептид.
Почти сразу после синтеза в ЭПР от этой молекулы отщепляется сигнальный (L) пептид — последовательность из 24 аминокислот, которые необходимы для прохождения синтезируемой молекулы через гидрофобную липидную мембрану ЭПР. Образуется проинсулин, который транспортируется в комплекс Гольджи, далее в цистернах которого происходит так называемое созревание инсулина.
Созревание является наиболее длительным этапом образования инсулина. В процессе созревания из молекулы проинсулина с помощью специфических эндопептидаз вырезается C-пептид — фрагмент из 31 аминокислоты, соединяющий B-цепь и A-цепь. То есть молекула проинсулина разделяется на инсулин и биологически инертный пептидный остаток.
В секреторных гранулах инсулин, соединяясь с ионами цинка, образует кристаллические гексамерные агрегаты.
Секреция

Бета-клетки островков Лангерганса чувствительны к изменению уровня глюкозы в крови; выделение ими инсулина в ответ на повышение концентрации глюкозы реализуется по следующему механизму:
- Глюкоза свободно транспортируется в бета-клетки специальным белком-переносчиком GluT 2.
- В клетке глюкоза подвергается гликолизу и далее окисляется в дыхательном цикле с образованием АТФ; интенсивность синтеза АТФ зависит от уровня глюкозы в крови.
- АТФ регулирует закрытие ионных калиевых каналов, приводя к деполяризации мембраны.
- Деполяризация вызывает открытие потенциал-зависимых кальциевых каналов, это приводит к току кальция в клетку.
- Повышение уровня кальция в клетке активирует фосфолипазу C, которая расщепляет один из мембранных фосфолипидов — фосфатидилинозитол-4,5-бифосфат — на инозитол-1,4,5-трифосфат и диацилглицерат.
- Инозитолтрифосфат связывается с рецепторными белками ЭПР. Это приводит к высвобождению связанного внутриклеточного кальция и резкому повышению его концентрации.
- Значительное увеличение концентрации в клетке ионов кальция приводит к высвобождению заранее синтезированного инсулина, хранящегося в секреторных гранулах.
В зрелых секреторных гранулах кроме инсулина и C-пептида находятся ионы цинка, амилин и небольшие количества проинсулина и промежуточных форм.
Выделение инсулина из клетки происходит путём экзоцитоза — зрелая секреторная гранула приближается к плазматической мембране и сливается с ней, и содержимое гранулы выдавливается из клетки. Изменение физических свойств среды приводит к отщеплению цинка и распаду кристаллического неактивного инсулина на отдельные молекулы, которые и обладают биологической активностью.
Регуляция
Главным стимулятором освобождения инсулина является повышение уровня глюкозы в крови. Дополнительно образование инсулина и его выделение стимулируется во время приёма пищи, причём не только глюкозы или углеводов. Секрецию инсулина усиливают аминокислоты, особенно лейцин и аргинин, некоторые гормоны гастроэнтеропанкреатической системы: холецистокинин, глюкагон, ГИП, ГПП-1, АКТГ, эстрогены, производные сульфонилмочевины. Также секрецию инсулина усиливает повышение уровня калия или кальция, свободных жирных кислот в плазме крови.
Бета-клетки также находятся под влиянием автономной нервной системы:
- Парасимпатическая часть (холинергические окончания блуждающего нерва) стимулирует выделение инсулина;
- Симпатическая часть (активация α2-адренорецепторов) подавляет выделение инсулина.
Синтез инсулина заново стимулируется глюкозой и холинергическими нервными сигналами.
Действие
Так или иначе инсулин затрагивает все виды обмена веществ во всём организме. Однако в первую очередь действие инсулина касается именно обмена углеводов. Основное влияние инсулина на углеводный обмен связано с усилением транспорта глюкозы через клеточные мембраны. Активация инсулинового рецептора запускает внутриклеточный механизм, который напрямую влияет на поступление глюкозы в клетку путём регуляции количества и работы мембранных белков, переносящих глюкозу в клетку.
В наибольшей степени от инсулина зависит транспорт глюкозы в двух типах тканей: мышечная ткань (миоциты) и жировая ткань (адипоциты) — это т. н. инсулинозависимые ткани. Составляя вместе почти 2/3 всей клеточной массы человеческого тела, они выполняют в организме такие важные функции как движение, дыхание, кровообращение и т. п., осуществляют запасание выделенной из пищи энергии.
Механизм

Подобно другим гормонам, инсулин осуществляет своё действие через белок-рецептор.
Инсулиновый рецептор представляет собой сложный интегральный белок клеточной мембраны, построенный из двух субъединиц (a и b), причём каждая из них образована двумя полипептидными цепочками.
Инсулин с высокой специфичностью связывается и распознаётся а-субъединицей рецептора, которая при присоединении гормона изменяет свою конформацию. Это приводит к появлению тирозинкиназной активности у субъединицы b, что запускает разветвлённую цепь реакций по активации ферментов, которая начинается с аутофосфорилирования рецептора.
Весь комплекс биохимических последствий взаимодействия инсулина и рецептора ещё до конца не вполне ясен, однако известно, что на промежуточном этапе происходит образование вторичных посредников: диацилглицеролов и инозитолтрифосфата, одним из эффектов которых является активация фермента — протеинкиназы С, с фосфорилирующим (и активирующим) действием которой на ферменты и связаны изменения во внутриклеточном обмене веществ.
Усиление поступления глюкозы в клетки с глюкозным транспортёром 4 типа GLUT4 (миоциты мышечной ткани и адипоциты жировой ткани) связано с активирующим действием посредников инсулина на включение в клеточную мембрану цитоплазматических везикул, содержащих белок-переносчик глюкозы GLUT4 ()[4].
В тех клетках, где нет (например, гепатоциты печени), работают другие механизмы[4].
- Инсулин ингибирует фермент гликогенфосфорилазу, разрушающий гликоген. В результате увеличивается содержание гликогена в печени и мышцах[4].
- Инсулин активирует ферменты гликолиза, что ускоряет расщепление глюкозы до ацетил-кофермента А, из которого синтезируются жирные кислоты[4].
- Инсулин инактивирует ферменты глюконеогенеза, тем самым замедляет синтез глюкозы из белков и аминокислот[4].
- Инсулин активирует ацетил-КоА-карбоксилазу и тем самым стимулирует образование малонил-кофермента А (предшественника жирных кислот)[4].
- Инсулин подавляет активность липазы, расщепление триглицеридов замедляется и их концентрация увеличивается за счёт синтеза из жирных кислот[4].
Физиологические эффекты
Инсулин оказывает на обмен веществ и энергии сложное и многогранное действие. Многие из эффектов инсулина реализуются через его способность действовать на активность ряда ферментов.
Инсулин является основным гормоном, снижающим содержание глюкозы в крови (уровень глюкозы также снижается и андрогенами, которые выделяются сетчатой зоной коры надпочечников), это реализуется через:
- усиление поглощения клетками глюкозы и других веществ;
- активацию ключевых ферментов гликолиза;
- увеличение интенсивности синтеза гликогена — инсулин форсирует запасание глюкозы клетками печени и мышц путём полимеризации её в гликоген;
- уменьшение интенсивности глюконеогенеза — снижается образование в печени глюкозы из различных веществ
Анаболические эффекты:
- усиливает поглощение клетками аминокислот (особенно лейцина и валина);
- усиливает транспорт в клетку ионов калия, а также ионов магния и фосфат-ионов;
- усиливает репликацию ДНК и биосинтез белка;
- усиливает синтез жирных кислот и последующую их этерификацию: в жировой ткани и в печени инсулин способствует превращению глюкозы в триглицериды; при недостатке инсулина происходит обратное — мобилизация жиров.
Антикатаболические эффекты:
- подавляет гидролиз белков — уменьшает деградацию белков;
- уменьшает липолиз — снижает поступление жирных кислот в кровь.
Клиренс
Элиминация инсулина из кровотока осуществляется преимущественно печенью и почками.
Клиренс в печени
При прохождении через портальную систему печени в норме связывается и разрушается до 60 % секретируемого поджелудочной железой инсулина, ещё 35—40 % элиминируется почками (однако в случае введения экзогенного инсулина при сахарном диабете бо́льшая нагрузка ложится на почки[источник не указан 5084 дня], так как вводимый парентерально инсулин минует портальную вену). При попадании в гепатоциты инсулин вначале подвергается воздействию фермента инсулиназы, разрушающего дисульфидные мостики между A- и B-цепями молекулы инсулина, после чего остатки молекулы деградируют до аминокислот.
Клиренс в почках
Инсулин имеет молекулярную массу 5808 Да и поэтому свободно попадает через клубочек в капсулу Боумена-Шумлянского. Из просвета канальца инсулин извлекается переносчиком, после чего он поступает в лизосомы канальцевого эпителия и распадается до аминокислот.
Клиренс в тканях
Определённая (незначительная) фракция инсулина разрушается на уровне тканей-мишеней: после индукции сигнальных путей комплекс «инсулин+рецептор» погружается в цитозоль и подвергается протеолизу в лизосомах (деградации подвергается лишь остаток инсулина, а освобождённый рецептор транспортируется обратно к мембране и снова встраивается в неё).
Регуляция уровня глюкозы в крови
Поддержание оптимальной концентрации глюкозы в крови — результат действия множества факторов, сочетание слаженной работы многих систем организма. Ведущая роль в поддержании динамического равновесия между процессами образования и утилизации глюкозы принадлежит гормональной регуляции.
В среднем уровень глюкозы в крови здорового человека, в зависимости от давности употребления пищи, колеблется от 2,7 до 8,3 (норма натощак 3,5—5,5) ммоль/л, однако сразу после приёма пищи концентрация резко возрастает на короткое время.
Две группы гормонов противоположным образом влияют на концентрацию глюкозы в крови:
- единственный гипогликемический гормон — инсулин;
- гипергликемические гормоны (глюкагон, гормон роста и гормоны надпочечников), которые повышают содержание глюкозы в крови.
Когда уровень глюкозы снижается ниже нормального физиологического значения, секреция инсулина бета-клетками снижается, но в норме никогда не прекращается. Если же уровень глюкозы падает до опасного уровня, высвобождаются так называемые контр инсулиновые (гипергликемические) гормоны (наиболее известны глюкокортикоиды и глюкагон — продукт секреции альфа-клеток панкреатических островков), которые вызывают высвобождение глюкозы в кровь. Адреналин и другие гормоны стресса сильно подавляют выделение инсулина в кровь.
Точность и эффективность работы этого сложного механизма является непременным условием нормальной работы всего организма, здоровья. Длительное повышенное содержание глюкозы в крови (гипергликемия) является главным симптомом и патогенетической сущностью сахарного диабета. Гипогликемия — понижение содержания глюкозы в крови — часто имеет ещё более серьёзные последствия. Так, экстремальное падение уровня глюкозы может быть чревато развитием гипогликемической комы и смертью.
Гипергликемия
Гипергликемия — увеличение уровня сахара в крови.
В состоянии гипергликемии увеличивается поступление глюкозы как в печень, так и в периферические ткани. Как только уровень глюкозы превышает некоторый порог, поджелудочная железа начинает вырабатывать инсулин.
Гипогликемия
Гипогликемия — патологическое состояние, характеризующееся снижением уровня глюкозы периферической крови ниже нормы (< 3,3 ммоль/л при оценке по цельной капиллярной крови; < 3,9 ммоль/л — по венозной плазме). Развивается вследствие передозировки сахароснижающих препаратов или избыточной секреции инсулина в организме. Тяжёлая гипогликемия может привести к развитию гипогликемической комы и вызвать гибель человека.
Заболевания, связанные с действием инсулина
- Инсулинома — доброкачественная опухоль из бета-клеток поджелудочной железы, вырабатывающая избыточное количество инсулина. Клиническая картина характеризуется эпизодически возникающими гипогликемическими состояниями.
- Инсулиновый шок — симптомокомплекс, развивающийся при однократно введенной избыточной дозе инсулина. Наиболее полное описание можно встретить в учебниках по психиатрии, так как инсулиновые шоки применяли для лечения шизофрении.
- Синдром хронической передозировки инсулина (синдром Сомоджи) — симптомокомплекс, развивающийся при длительном избыточном введении препаратов инсулина.
Препараты инсулина
11 января 1922 года Ф. Бантинг и Ч. Бест впервые сделали инъекцию очищенного инсулина подростку Леонарду Томпсону, который страдал сахарным диабетом. Поразительные клинические результаты при использовании экстракта, полученного Бантингом и Бестом по методу Коллипа, явились окончательным подтверждением: разработано безопасное, эффективное, стандартизированное средство, пригодное для производства в больших объёмах.[5] Широкое применение инсулина для лечения больных сахарным диабетом стимулировало создание многих препаратов, обеспечивающих поступление гормона в кровь с различной скоростью. Характеристика некоторых из этих препаратов приведена ниже. Хотя разработчики препаратов надеялись, что в соответствующей комбинации эти препараты полностью удовлетворят потребности каждого больного, эта надежда оправдывается далеко не всегда[6].
Классификация
- моновидовые (одновидовые) — включают в себя экстракт поджелудочных желез животных только одного вида, например, свиньи
- комбинированные — состоят из экстрактов поджелудочных желез животных разных видов, например, свиньи и быка. Сегодня данный вид инсулина уже не применяется
По видовому признаку
- человеческий
- свиной — отличается от человеческого одной аминокислотой: в тридцатом положении В-цепи вместо аминокислоты треонин содержится аланин (B30—Ala)
- крупного рогатого скота — отличается тремя аминокислотами
- китовый — отличается более чем тремя аминокислотами
По степени очистки
- традиционные — экстрагируются кислым этанолом, а в процессе очистки фильтруются, высаливаются и многократно кристаллизуются (метод не позволяет очистить препарат от примесей других гормонов, содержащихся в поджелудочной железе)
- монопиковые (MP) — после традиционной очистки фильтруются на геле (при проведении гельхроматографии образуют всего один «пик»: содержание вышеперечисленных примесей не более 1⋅10−3
- монокомпонентные (MC) — подвергаются ещё более глубокой очистке с помощью молекулярного сита и метода ионообменной хроматографии на DEAE-целлюлозе, что позволяет добиться 99 % степени их чистоты (1⋅10−6)
По началу действия, «пику» и продолжительности
- короткого действия (однокомпонентные);
- пролонгированного действия (как правило, комбинированные):
- среднего срока действия;
- длительного действия;
- сверхдлительного действия.
Аналоги инсулина человека
- ультракороткого действия — имитируют прандиальную (болюсную) секрецию инсулина;
- базальные (беспиковые) продолжительного действия — благодаря постепенному высвобождению из подкожного депо позволяют имитировать базальную (фоновая) секрецию инсулина в организме (происходит постоянно в небольших количествах для нивелирования контринсулярного действия других гормонов).
Коммерческие препараты инсулина
В разделе не хватает ссылок на источники (см. рекомендации по поиску). |
До 2000-х годов концентрация инсулина в коммерческих препаратах была 40 ЕД/мл. Со временем концентрацию увеличили до 100 ЕД/мл (для уменьшения объёма инъекции в 2,5 раза). Современные коммерческие препараты инсулина содержат 100 ЕД/мл, но лучше убедиться в этом изучив этикетку (ошибка в 2,5 раза может оказаться смертельной)[7][8].
Простой или кристаллический инсулин
Самые первые искусственно полученные препараты. Приведены современные, высокоочищенные препараты, в том числе и полусинтетические абсолютно идентичные инсулину человека.
Профиль действия:
- начало — через 15—20 минут с момента подкожного введения,
- «пик» (период максимального действия) — 1,5—3 часа,
- общая продолжительность действия — 6—8 часов.
Названия препаратов:
- Actrapid MP — свиной, монопиковый
- Actrapid MC — свиной, монокомпонентный
- Actrapid HM — человеческий, монокомпонентный, полусинтетический (генноинженерный)
- Humulin Regular — человеческий, монокомпонентный, полусинтетический (генноинженерный)
- Insuman Rapid HM — человеческий, монокомпонентный, полусинтетический (генноинженерный)
Средней продолжительности действия или группа сурфен-инсулинов
Совершенно особая группа препаратов свиного инсулина с кислой pH (пролонгирован гидрохлоридом аминохинкарбамида). Препарат вводился три раза в сутки с интервалом 8 часов. Впоследствии «кислые» инсулины подверглись критике и гонениям (производство прекращено) — на смену пришли современные препараты короткого и пролонгированного действия.
Профиль действия:
- начало — через 1—1,5 часа с момента подкожного введения,
- «пик» (период максимального действия) — 3—6 часов,
- общая продолжительность действия — 10—12 часов.
Названия препаратов:
- Insulin B — известен как Берлинский инсулин (выпускался в ГДР), снят с производства.
- Моносурфинсулин[9] — выпускался в СССР, снят с производства.
Длительного действия, NPH-инсулины
Группа NPH-инсулинов — названа по автору «Нейтральный протамин Хагедорна», он же ПЦИ (протамин-цинк-инсулин) в научной русскоязычной литературе времён СССР. Можно встретить прежнее название «Изофан». NPH-инсулин получают путём прибавления к раствору кристаллического (короткого) инсулина белка́ протамина (0,4 мг/100 ЕД), цинка (0,016—0,04 мг/100 ЕД) и фосфатного буфера для поддержания уровня pH 7,2. Первая попытка имитировать базальную (постоянную) секрецию инсулина. Подразумевалось, что две инъекции инсулина короткого действия компенсируют подъём уровня сахара в крови после завтрака и ужина, а единственная инъекция NPH обеспечит базальную секрецию и компенсирует обеденный подъём сахара в крови. Препарат не получился суточным (как было заявлено фирмами-производителями поначалу). Но любой недостаток можно превратить в преимущество — фирмы сделали готовые смеси (см. ниже) и рекомендовали вводить инсулин два раза в сутки вместо интенсивной схемы, подразумевающей 4-5 инъекций в сутки (см. Инсулинотерапия).
Профиль действия:
- начало — через 2—4 часа с момента подкожного введения,
- «пик» (период максимального действия) — 6—10 часов,
- общая продолжительность действия — 16—18 часов (изначально была заявлена 24 часа).
Названия препаратов:
- Protaphane MP — свиной, монопиковый
- Protaphane MC — свиной, монокомпонентный
- Protaphane HM — человеческий, монокомпонентный, полусинтетический (генноинженерный)
- Humulin NPH — человеческий, монокомпонентный, полусинтетический (генноинженерный)
- Insuman Basal — человеческий, монокомпонентный, полусинтетический (генноинженерный)
Фиксированные готовые смеси препаратов инсулина короткого действия и NPH
Готовые (стабильные) смеси препаратов инсулина созданы фирмами-производителями инсулинов для ведения пациентов с сахарным диабетом в режиме двух инъекций в сутки (вместо 4—5). Однако они подходят не всем больным; косвенное подтверждение этому — наличие нескольких вариантов смесей в пределах одной фирмы-производителя и практически полное отсутствие препаратов этой группы на фармацевтическом рынке[источник не указан 1795 дней].
Профиль действия: зависит от состава сме́си — чем выше процент («короткого») инсулина, тем сильнее и короче действие смеси и наоборот. В практике «прижилась» только смесь 30/70, поскольку эта пропорция реже всего приводит к гипогликемии/гипергликемии.
Названия препаратов:
- Humulin M3 — Humulin Regular — 30 %/Humulin NPH — 70 %
- Humulin M1
- Humulin M2
- Mixtard HM
- Insuman Comb
Сверхдлительного действия
Эта группа препаратов вводится один раз в сутки и создана исключительно для лиц со 2-м типом сахарного диабета. Основным патологическим механизмом сахарного диабета 2-го типа является инсулинорезистентность (низкая чувствительность к инсулину). Для её преодоления необходимо поддерживать постоянно высокую концентрацию инсулина в крови. Препараты особо удобны для пожилых одиноких пациентов, инвалидов по зрению, которым инсулин вводит медицинская сестра на дому.
Профиль действия:
- начало — «Ультраленте»: через 6—8 часов с момента подкожного введения, «Ультратард ЧМ»: через 3—6 часов,
- «пик» (период максимального действия) — 16—20 часов (для всех представителей данной группы),
- общая продолжительность действия — 24—36 часов (для всех представителей данной группы).
Названия препаратов:
- Ultralente — свиной, нейтральный
- Humulin U — генноинженерный полусинтетический человеческий, монокомпонентный
- Ultratard HM — генноинженерный полусинтетический человеческий, монокомпонентный
Аналоги инсулина человека ультракороткого действия
Представляют собой варианты последовательности аминокислот в В-цепи природного инсулина человека (чаще молекула инсулина модифицируется в положении В28 и/или B29), полученные методом генной инженерии. Созданы для максимально приближенного к природному профиля действия коммерческих препаратов инсулина, вводимых извне. Преимущество — раннее начало действия и отсутствие повторно подъёма концентрации через два часа после инъекции, что требовало (для профилактики гипогликемии) дополнительного приёма пищи. Клинические испытания прошёл Хумалог (Лиз-Про), Новорапид и Апидра.
Профиль действия:
- начало — через 10—20 минут с момента подкожного введения,
- «пик» (период максимального действия) — 0,5—1,5 часа,
- общая продолжительность действия — 3—5 часов.
Названия препаратов:
- Хумалог — инсулин лизпро (B28-Lys, B29-Pro)
- Новорапид — инсулин аспарт (B28-Asp)
- Апидра — инсулин глулизин (B3-Lys, B29-Glu)
Аналоги инсулина человека длительного (беспикового) действия
Часто не совсем корректно также называются «ультрадлинными инсулинами». Созданы для длительного блокирования инсулином (по механизму отрицательной обратной связи) работы альфа-клеток поджелудочной железы, секретирующих прямой антагонист инсулина гормон глюкагон. Способствуют синтезу гликогена в печени и мышцах («стратегический запас углеводов» для профилактики гипогликемии). Заявленная продолжительность действия — 24 часа. Клинические испытания прошли Лантус (2010 год), Левемир, Туджео и Тресиба.
Профиль действия:
- начало — через несколько[сколько?] минут с момента подкожного введения,
- «пик» — отсутствует, концентрация поддерживается приблизительно на одном уровне,
- общая продолжительность действия — до 24 часов.
Названия препаратов:
- Лантус, инсулин гларгин — получен методом модификации: замена аминокислоты Аспарагин на Глицин в А-цепи и добавление двух Аргининов к В-цепи (А21-Gly; B+Arg-Arg) — в отличие от всех инсулинов пролонгированного действия выпускается в виде раствора для инъекций, а не суспензии (что исключает погрешности в дозировании препарата, так как суспензию необходимо перед применением взбалтывать, а раствор стабилен).
- Левемир, инсулин детемир. Иногда возникает необходимость в двух инъекциях в сутки[источник не указан 1795 дней].
- Toujeo — Туджео, Gla-300, инсулин гларгин U-300, концентрация активного вещества в 3 раза больше, чем у Лантуса[10]. После подкожной инъекции фармакокинетический и фармакодинамический профили Туджео являются более постоянными и продолжительными (более 24 часов) по сравнению с Лантусом (Gla-100), что обусловлено более постепенным и длительным выделением гларгина из подкожного депо. Туджео обеспечивает гибкий режим введения инсулина (24 ± 3 часа или утром и вечером), ассоциируется с меньшим увеличением массы тела и более низкой частотой гипогликемических состояний[11].
- Тресиба, инсулин деглудек. Представляет собой ДНК-рекомбинантный человеческий инсулин, к которому через соответствующий линкер (L-глютаминовая кислота) в положении Lys-B30 присоединен остаток гексадекандиовой жирной кислоты. Наиболее новый препарат на рынке, заявлен производителем, компанией Novo Nordisk, как обеспечивающий значительно более ровную концентрацию на всём периоде действия по сравнению с другими препаратами данного класса и имеющий очень большую длительность действия одной дозы (до двух суток и более). Рекомендовано введение один раз в сутки перед сном. Представлен в вариантах 100 ЕД/мл и 200 ЕД/мл.
Предварительно смешанные аналоги инсулина человека
Появление таких готовых смесей с точки зрения практики инсулинотерапии не совсем ясно. Вероятно фирма-производитель пытается нивелировать недостаточную продолжительность действия «суточного» беспикового аналога человеческого инсулина.
Названия препаратов:
- Novomix 30 — 30 % аналога инсулина человека ультракороткого действия инсулина Аспарт/70% протаминизированного инсулина Аспарт (протамин-кристаллический компонент средней продолжительности действия по аналогии с производством NPH-инсулинов).
- Humalog M25 — 25 % аналога инсулина человека ультракороткого действия Лиз-Про/75% протаминизированного инсулина Лиз-Про
- Humalog M50 — 50 % аналога инсулина человека ультракороткого действия Лиз-Про/50% протаминизированного инсулина Лиз-Про
Инсулинотерапия
Существует 3 основных режима инсулинотерапии. У каждого из них имеются свои преимущества и недостатки.
У здорового человека секреция инсулина бета-клетками происходит постоянно и составляет около 1 ЕД инсулина в 1 ч, это так называемая базальная (базисная) или фоновая секреция для подавления работы альфа-клеток, продуцирующих основного антагониста инсулина глюкагон. Во время еды происходит быстрое (болюсное) повышение концентрации инсулина во много раз. Стимулированная секреция инсулина составляет приблизительно 1—2 ЕД на каждые 10 г углеводов (цифра весьма вариабельна — даже у одного и того же человека она различна в разное время суток и во многом зависит от состояния организма в данный момент времени). При этом устанавливается динамическое равновесие: поддерживается постоянный баланс между концентрацией инсулина и потребностью в нём (по механизму обратной связи) выбросом «контринсулярных» гормонов — естественного гормона-антагониста инсулина — Глюкагона и других.
Больной сахарным диабетом 1-го типа нуждается в заместительной инсулинотерапии, которая бы имитировала секрецию инсулина в физиологических условиях. Существуют традиционная схема инсулинотерапии и интенсифицированная инсулинотерапия. Необходимо использовать различные виды препаратов инсулина — задача одних постоянное подавление естественных антагонистов инсулина и посреднические функции в передаче действия гормона роста на клетки (инсулиноподобные факторы роста или соматомедин C), а задача других (короткого действия) компенсировать постпрандиальную гипергликемию (повышение уровня углеводов в циркулирующей крови после приёма пищи). Добиться компенсации углеводного обмена однократным введением препарата инсулина у больных сахарным диабетом 1-го типа невозможно. Количество инъекций варьирует от 2 (фиксированной готовой смеси препаратов инсулина короткого действия и NPH) до 5—6-разового введения препаратов инсулина короткого действия в сутки (без применения NPH-инсулина). Чем больше число инъекций, тем ближе инсулинотерапия к естественной секреции инсулина[12].
Примечания
- ↑ PDB 1ai0; Chang X., Jorgensen A.M., Bardrum P., Led J.J. Solution structures of the R6 human insulin hexamer, (англ.) // Biochemistry : journal. — 1997. — Vol. 36, no. 31. — P. 9409—9422. — doi:10.1021/bi9631069. — PMID 9235985.
- ↑ Ильин В.С., Старосельцева Л.К. Инсулин // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б.В. Петровский. — 3 изд. — Москва : Советская энциклопедия, 1978. — Т. 9. Ибн-Рошд - Йордан. — 483 с. — 150 300 экз.
- ↑ Parlevliet E.T., Coomans C.P.d, Rensen P.C.N., Romijn J.A. The Brain Modulates Insulin Sensitivity in Multiple Tissues // How Gut and Brain Control Metabolism / Delhanty P.J.D., van der Lely A.J.. — Basel: Karger Publishers, 2014. — P. 50. — 194 p. — (Frontiers of Hormone Research). — ISBN 978-3-318-02638-2. — doi:10.1159/000358314.
- ↑ 1 2 3 4 5 6 7 Ткачук и Воротников, 2014.
- ↑ Ефимов А. С., Скробонская Н. А. Клиническая диабетология.— К.: Здоровья, 1998.— 320 с. — ISBN 5-311-00917-9.
- ↑ Теппермен Дж., Теппермен Х. Физиология обмена веществ и эндокринной системы. Вводный курс. Пер. с англ. — М.: Мир, 1989. — 656 с. — ISBN 5-03-000548-X.
- ↑ Касаткина Э. П. Сахарный диабет у детей. — М.: Медицина, 1990. — 272 с. ISBN 5-225-01165-9
- ↑ Виды инсулинов. Дата обращения: 29 апреля 2016. Архивировано 30 мая 2016 года.
- ↑ Покрышкин В. И., Тихонова Ю. В. Препараты моноинсулина в лечении сахарного диабета//Новые лекарственные препараты. — 1984. — № 9. — С. 8—15.
- ↑ Конгресс Ada 2015 г. в Бостоне (США) — обзор основных тем. cyberleninka.ru. Дата обращения: 5 февраля 2019.
- ↑ Инсулин Тожео — новый базальный инсулин длительного действия. Часть 1. Фармакокинетический и фармакодинамический аспекты. cyberleninka.ru. Дата обращения: 5 февраля 2019.
- ↑ Diabetes Prevention Trial–Type 1 Diabetes Study Group*. Effects of Insulin in Relatives of Patients with Type 1 Diabetes Mellitus. The New England Journal of Medicine (30 мая 2002). Дата обращения: 18 апреля 2022. Архивировано 24 марта 2022 года.
Литература
- Ткачук, В. А. Молекулярные механизмы развития резистентности к инсулину / В. А. Ткачук, А. В. Воротников // Сахарный диабет : журн. — 2014. — Т. 17, № 2. — С. 29–40. — doi:10.14341/DM2014229-40.
![Созданное компьютером изображение: шесть молекул инсулина ассоциированы в гексамер (видны три симметричные оси). Молекулы удерживают вместе остатки гистидина, связанные ионами цинка. Введенный инсулин находится под кожей в виде гексамера, постепенно распадаясь на биологически активные мономеры, поступающие в кровоток[1]](/upwiki/wikipedia/commons/thumb/0/0d/InsulinHexamer.jpg/250px-InsulinHexamer.jpg)
