Атеросклероз
| Атеросклероз | |
|---|---|
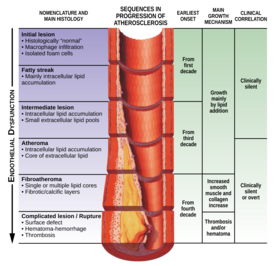 Изменения в сосуде (процесс развития атеросклероза). | |
| МКБ-10 | I70 |
| МКБ-10-КМ | I70 и I25.1 |
| МКБ-9 | 440 |
| МКБ-9-КМ | 440[1] |
| DiseasesDB | 1039 |
| MedlinePlus | 000171 |
| eMedicine | med/182 |
| MeSH | D050197 |
Атеросклероз (от греч. ἀθέρος — мякина, кашица + σκληρός — твёрдый, плотный) — хроническое заболевание артерий эластического и мышечно-эластического типа, возникающее вследствие нарушения липидного обмена и сопровождающееся отложением холестерина и некоторых фракций липопротеидов в интиме сосудов. Отложения формируются в виде атероматозных бляшек. Последующее разрастание в них соединительной ткани (склероз), и кальциноз стенки сосуда приводят к деформации и сужению просвета вплоть до облитерации (закупорки). Важно различать атеросклероз от артериосклероза Менкеберга, другой формы склеротических поражений артерий, для которой характерно отложение солей кальция в средней оболочке артерий, диффузность поражения (отсутствие бляшек), развитие аневризм (а не закупорки) сосудов. Атеросклероз сосудов ведет к развитию ишемической болезни сердца.
Эпидемиология
Наиболее изучены показатели смертности от сердечно-сосудистых заболеваний как проявление генерализованного атеросклероза. В Российской Федерации в 2000 г. стандартизованный показатель смертности от болезней системы кровообращения составил 800,9 на 100 000 населения. Для сравнении во Франции этот показатель 182,8 (самый низкий в Европе), в Японии — 187,4. Доказано, что снижение риска сердечно-сосудистых заболеваний в этих странах связано не столько с качеством медицинской помощи, сколько с образом жизни и особенностями питания.
Этиология
На данный момент единой теории возникновения данного заболевания нет. Выдвигаются следующие варианты, а также их сочетания:
- теория липопротеидной инфильтрации — первично накопление липопротеидов в сосудистой стенке,
- теория дисфункции эндотелия — первично нарушение защитных свойств эндотелия и его медиаторов,
- аутоиммунная — первично нарушение функции макрофагов и лейкоцитов, инфильтрация ими сосудистой стенки,
- моноклональная — первично возникновение патологического клона гладкомышечных клеток,
- вирусная — первично вирусное повреждение эндотелия (герпес, цитомегаловирус и др.),
- перекисная — первично нарушение антиоксидантной системы,
- генетическая — первичен наследственный дефект сосудистой стенки,
- хламидиозная — первичное поражение сосудистой стенки хламидиями, в основном, Chlamydia pneumoniae.
- гормональная — возрастное повышение уровня гонадотропных и адренокортикотропных гормонов приводит к повышеному синтезу строительного материала для гормонов-холестерина.
Факторы риска
- курение (наиболее опасный фактор)
- гиперлипопротеинемия (общий холестерин > 5 ммоль/л, ЛПНП > 3 ммоль/л, ЛП(a) > 50 мг/дл)
- артериальная гипертензия (систолическое АД > 140 мм рт.ст. диастолическое АД > 90 мм рт.ст.)
- сахарный диабет
- ожирение
- малоподвижный образ жизни (гиподинамия)
- эмоциональное перенапряжение
- неправильное питание
- наследственная предрасположенность
- постменопауза
- гиперфибриногенемия
- гомоцистеинурия
Согласно Европейскому руководству по предотвращению сердечно-сосудистых заболеваний (European Guidelines on Cardiovascular Disease Prevention) оценка ведущих факторов риска проводится на основании шкалы SCORE (Systemic COronary Risk Evaluation) Сейчас на сайте Европейского кардиологического общества (ESC) доступна для использования русифицированная программа расчёта риска развития сердечно-сосудистых заболеваний. Более общая оценка может быть проведена по приведённой таблице.
Патогенез

Патогенез атеросклероза называют атерогенезом. Он происходит в несколько этапов. Развитие атеросклеротического поражения — это совокупность процессов поступления в интиму и выхода из нее липопротеидов и лейкоцитов, пролиферации и гибели клеток, образования и перестройки межклеточного вещества, а также разрастания сосудов и обызвествления. Эти процессы управляются множеством сигналов, часто разнонаправленных. Накапливается все больше данных о сложной патогенетической связи между изменением функции клеток сосудистой стенки и мигрировавших в нее лейкоцитов и факторами риска атеросклероза.
Накопление и модификация липопротеидов
В норме интима артерий образована одноклеточным эндотелиальным слоем, под которым находятся гладкомышечные клетки, погруженные в межклеточное вещество. Первые проявления болезни — так называемые липидные пятна. Их появление связано с местным отложением липопротеидов в интиме. Атерогенными свойствами обладают не все липопротеиды, а только низкой (ЛПНП) и очень низкой плотности (ЛПОНП). Изначально они накапливаются в интиме преимущественно за счет связывания с компонентами межклеточного вещества — протеогликанами. В местах образования липидных пятен большую роль играет преобладание гепарансульфатов над двумя другими гликозаминогликанами — кератансульфатами и хондроитинсульфатами. В интиме липопротеиды, особенно связанные с протеогликанами, могут вступать в химические реакции. Основную роль играют две: окисление и неферментативное гликозилирование. В интиме в отличие от плазмы содержится мало антиоксидантов. Образуется смесь окисленных ЛПНП, причем окисляются как липиды, так и белковый компонент. При окислении липидов образуются гидроперекиси, лизофосфолипиды, оксистерины и альдегиды (при перекисном окислении жирных кислот). Окисление апопротеинов ведет к разрыву пептидных связей и соединению боковых цепей аминокислот (обычно β-аминогруппы лизина) с продуктами расщепления жирных кислот (4-гидроксиноненалем и малоновым диальдегидом). Стойкая гипергликемия при сахарном диабете способствует неферментативному гликозилированию апопротеинов и собственных белков интимы, что тоже нарушает их функции и ускоряет атерогенез.
Миграция лейкоцитов и образование ксантомных (пенистых) клеток
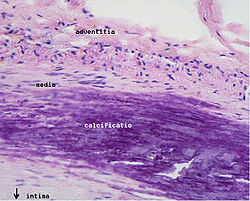
Миграция лейкоцитов, в основном моноцитов и лимфоцитов, — вторая стадия развития липидного пятна. Их миграцию в интиму обеспечивают расположенные на эндотелии рецепторы — молекулы адгезии. Особого внимания заслуживают молекулы VCAM-1 и ICAM-1 (из суперсемейства иммуноглобулинов) и Р-селектины. Синтез молекул адгезии могут увеличивать цитокины. Так, интерлейкин-1 (ИЛ-1) и фактор некроза опухолей (ФНОα) вызывают или усиливают синтез эндотелиальными клетками VCAM-1 и ICAM-1. В свою очередь, выброс цитокинов клетками сосудистой стенки стимулируется модифицированными липопротеидами. Образуется порочный круг. Играет роль и характер тока крови. В большинстве участков неизмененной артерии кровь течет ламинарно, и возникающие при этом силы снижают экспрессию (проявление) на поверхности эндотелиальных клеток молекул адгезии. Также ламинарный кровоток способствует образованию в эндотелии окиси азота NO. Кроме сосудорасширяющего действия, в низкой концентрации, поддерживаемой эндотелием, NO обладает противовоспалительной активностью, снижая, например, синтез VCAM-1. Но в местах ветвления ламинарный ток часто нарушен, именно там обычно возникают атеросклеротические бляшки. После адгезии лейкоциты проходят через эндотелий и попадают в интиму. Липопротеиды могут непосредственно усиливать миграцию: окисленные ЛПНП способствуют хемотаксису лейкоцитов. К дальнейшему образованию липидного пятна причастны моноциты. В интиме моноциты становятся макрофагами, из которых за счет опосредованного рецепторами эндоцитоза липопротеидов возникают заполненные липидами ксантомные (пенистые) клетки. Раньше предполагали, что в эндоцитозе участвуют хорошо известные рецепторы ЛПНП, но при дефекте этих рецепторов как у экспериментальных животных, так и у больных (например, при семейной гиперхолестеринемии) все равно имеются многочисленные ксантомы и атеросклеротические бляшки, заполненные ксантомными клетками. Кроме того, экзогенный холестерин тормозит синтез этих рецепторов, и при гиперхолестеринемии их мало. Теперь предполагается роль скэвенджер-рецепторов макрофагов (связывающих в основном модифицированные липопротеиды) и других рецепторов для окисленных ЛПНП и мелких атерогенных ЛПОНП. Некоторые ксантомные клетки, поглотившие липопротеиды из межклеточного вещества, покидают стенку артерии, препятствуя тем самым накоплению в ней липидов. Если же поступление липопротеидов в интиму преобладает над их выведением с макрофагами (или другими путями), липиды накапливаются и в итоге образуется атеросклеротическая бляшка. В растущей бляшке некоторые ксантомные клетки подвергаются апоптозу или некрозу. В результате в центре бляшки образуется полость, заполненная богатыми липидами массами, что характерно для поздних стадий атерогенеза.
Про- и антиатерогенные факторы
При поглощении модифицированных липопротеидов макрофаги выделяют цитокины и факторы роста, способствующие развитию бляшки. Одни цитокины и факторы роста стимулируют деление гладкомышечных клеток и синтез межклеточного вещества, которое накапливается в бляшке. Другие цитокины, особенно интерферон-γ из активированных Т-лимфоцитов, тормозят деление гладкомышечных клеток и синтез коллагена. Такие факторы, как ИЛ-1 и ФНОα, вызывают выработку в интиме тромбоцитарного фактора роста и фактора роста фибробластов, которые играют роль в дальнейшей судьбе бляшки. Таким образом, происходит сложное взаимодействие факторов, как ускоряющих, так и тормозящих атерогенез. Велика роль и небелковых медиаторов. Активированные макрофаги и клетки сосудистой стенки (эндотелиальные и гладкомышечные) вырабатывают свободные радикалы кислорода, которые стимулируют пролиферацию гладкомышечных клеток, усиливают синтез цитокинов, а также связывают NO. С другой стороны, активированные макрофаги способны к синтезу индуцируемой NO-синтазы. Этот высокоактивный фермент вырабатывает NO в высоких, потенциально токсичных концентрациях — в отличие от небольшой концентрации NO, создаваемой конститутивной формой фермента — эндотелиальной NO-синтазой. Помимо макрофагов, в удалении холестерина из пораженной интимы участвуют липопротеиды высокой плотности (ЛПВП), обеспечивающие так называемый обратный транспорт холестерина. Доказана четкая обратная зависимость между концентрацией холестерина ЛПВП и риском ИБС. У женщин детородного возраста концентрация холестерина ЛПВП выше, чем у сверстников-мужчин, и во многом благодаря этому женщины реже страдают атеросклерозом. В эксперименте показано, что ЛПВП способны удалять холестерин из ксантомных клеток.
Участие гладкомышечных клеток
Атеросклеротическая бляшка развивается из липидного пятна, но не все пятна становятся бляшками. Если для липидных пятен характерно накопление ксантомных клеток, то для бляшек — фиброз. Межклеточное вещество в бляшке синтезируют в основном гладкомышечные клетки, миграция и пролиферация которых — вероятно, критический момент в образовании фиброзной бляшки на месте скопления ксантомных клеток. Миграцию в липидное пятно гладкомышечных клеток, их пролиферацию и синтез межклеточного вещества вызывают цитокины и факторы роста, выделяемые под влиянием модифицированных липопротеидов и других веществ макрофагами и клетками сосудистой стенки. Так, тромбоцитарный фактор роста, выделяемый активированными эндотелиальными клетками, стимулирует миграцию гладкомышечных клеток из медии в интиму. Образуемые локально факторы роста вызывают деление как собственных гладкомышечных клеток интимы, так и клеток, пришедших из медии. Один из мощных стимуляторов синтеза этими клетками коллагена — трансформирующий фактор роста р. Кроме паракринной (факторы поступают от соседних клеток) происходит и аутокринная (фактор вырабатывается самой клеткой) регуляция гладкомышечных клеток. В результате происходящих с ними изменений ускоряется переход липидного пятна в атеросклеротическую бляшку, содержащую много гладкомышечных клеток и межклеточного вещества. Как и макрофаги, эти клетки могут вступать в апоптоз: его вызывают цитокины, способствующие развитию атеросклероза.
Развитие осложнённой бляшки
Кроме обычных факторов риска и описанных выше цитокинов на поздних стадиях развития атеросклероза важная роль принадлежит изменениям в свертывающей системе крови. Для появления липидных пятен не требуется повреждения или слущивания эндотелия. Но в дальнейшем в нем могут возникать микроскопические разрывы. На обнаженной базальной мембране происходит адгезия тромбоцитов, и в этих местах образуются мелкие тромбоцитарные тромбы. Активированные тромбоциты выделяют ряд веществ, ускоряющих фиброз. Кроме тромбоцитарного фактора роста и трансформирующего фактора роста р на гладкомышечные клетки действуют низкомолекулярные медиаторы, например серотонин. Обычно эти тромбы растворяются, не вызывая никаких симптомов, и целость эндотелия восстанавливается. По мере развития бляшки в нее начинают обильно врастать vasa vasorum (сосуды сосудов). Новые сосуды влияют на судьбу бляшки несколькими путями. Они создают обширную поверхность для миграции лейкоцитов как внутрь бляшки, так и из нее. Кроме того, новые сосуды — источник кровоизлияния в бляшку: как и при диабетической ретинопатии, они ломкие и склонны к разрыву. Возникающее кровоизлияние ведет к тромбозу, появляется тромбин. Он не только участвует в гемостазе, но и влияет на клетки интимы: стимулирует деление гладкомышечных клеток и выработку ими цитокинов, а также вызывает синтез эндотелием факторов роста. В результате кровоизлияний бляшки часто содержат фибрин и гемосидерин. Атеросклеротические бляшки часто обызвествляются. В бляшках содержатся кальцийсвязывающие белки остеокальцин и остеопонтин и некоторые другие белки, характерные для костной ткани (в частности, белки — регуляторы морфогенеза кости).

Клиника
Клинические проявления часто не соответствуют морфологии. При патологоанатомическом вскрытии обширное и выраженное атеросклеротическое поражение сосудов может оказаться находкой. И наоборот, клиника ишемии органа может появляться при умеренной облитерации просвета сосуда. Характерно преимущественное поражение определенных артериальных бассейнов. От этого зависит и клиническая картина заболевания. Поражение коронарных артерий постепенно приводит к коронарной недостаточности, проявляющейся ишемической болезнью сердца. Атеросклероз церебральных артерий вызывает либо преходящую ишемию мозга либо инсульты. Поражение артерий конечностей — причина перемежающейся хромоты и сухой гангрены. Атеросклероз брыжеечных артерий ведет к ишемии и инфаркту кишечника(мезентериальный тромбоз). Также возможно поражение почечных артерий с формированием почки Голдблатта. Даже в пределах отдельных артериальных бассейнов характерны очаговые поражения — с вовлечением типичных участков и сохранностью соседних. Так, в сосудах сердца окклюзия наиболее часто возникает в проксимальном отделе передней межжелудочковой ветви левой коронарной артерии. Другая типичная локализация — проксимальный отдел почечной артерии и бифуркация сонной артерии. Некоторые артерии, например внутренняя грудная, поражаются редко, несмотря на близость к коронарным артериям и по расположению, и по строению. Атеросклеретические бляшки часто возникают в бифуркации артерий — там, где кровоток неравномерен; иными словами, в расположении бляшек играет роль локальная гемодинамика (см. патогенез).
Диагностика
Диагностика заболеваний связанных с атеросклерозом включает:
- Опрос больного и выяснение симптомов болезни: симптомы ишемической болезни сердца, симптомы нарушения мозгового кровообращения, перемежающаяся хромота, симптомы брюшной жабы и пр;
- Общий осмотр больного: признаки старения организма, выслушивание систолического шума в очаге аорты; обязательно пальпация всех артерий, доступных к пальпации: аорта, наружные подвздошные артерии, общие бедренные артерии, подколенные артерии, артерии тыла стопы и задней большеберцовой артерии, лучевой и локтевой артерий, сонных артерий.
- определение систолического шума над аускультативными точками артерий.
- при подозрении на поражение артериального русла нижних конечностей - определение капиллярного ответа.
- Определение концентрации холестерина в крови и определение липидного баланса крови;
- Рентгенологическое исследование органов грудной клетки, рентгенэндоваскулярные методы обследования;
- Ультразвуковое исследование сердца и органов брюшной полости и забрюшинного пространства;
- Доплерография сосудов конечностей, а лучше ультразвуковое дуплексное и триплексное сканирование артерий брахиоцефального отдела, артерий нижних конечностей, аорто-подвздошного сегмента, а также транскраниальный доплер.
Лечение
В схеме лечения атеросклероза рассматриваются как медикаментозные, так и немедикаментозные методы.
Немедикаментозные методы коррекции гиперлипидемии
Для достижения адекватного эффекта продолжительность такого лечения должна быть не менее 6 месяцев. В схеме терапии ключевыми являются следующие моменты (см. Факторы риска):
- отказ от курения
- отказ от алкоголя[2]
- отказ от жареной пищи
- отказ от жирной животной пищи
- отказ от красного мяса (говядина, свинина, баранина)
- антиатеросклеротическая диета — например, «средиземноморская»: масло, богатое полиненасыщенными жирными кислотами (Омега-3): льняное, рапсовое или оливковое. Из алкоголя только столовое вино до 150 мл в день (но лучше полностью отказаться от алкоголя, т.к. он является фактором риска возникновения инсульта). Отказ от хлеба из муки высших сортов, употребление хлеба из муки грубого помола без дрожжей (на хмелевой или изюмной закваске), ни дня без фруктов и овощей, больше оранжевых плодов, больше зелени, больше рыбы, меньше мяса (лучше домашняя птица, рыба).
- активный образ жизни — регулярные дозированные физические нагрузки.
- поддержание психологического и физического комфорта
- снижение массы тела
Рецепт вывода и расщепления холестерина, лечения: соевый лецитин - 500 гр., рутацель (кристаллическая клетчатка) - 340 гр., кедровый орех - 500 гр., грецкий орех - 300 гр., тмин - 100 гр., кунжут (сезам) - 100 гр., тыквенное семя - 300 гр., мускатный орех - 50 гр. Хранить в холодильнике. Перед употреблением на один приём: 3 ст. ложки смеси смолоть до порошка в кофемолке, добавить чайную ложку мёда, мякоть 1 киви или печёного яблока. Перед сном добавить дольку лимона и чайную ложку оливкого масла. Сначала 3 месяца, 3 раза в день принимать: утром натощак, перед обедом натощак, и перед сном. Далее месяц 2 раза в день - утром и перед сном. Далее месяц только перед сном. Далее для профилактики только на убывающей луне. После употребления положить на область печени грелку, лечь на правый бок на 15 мин. (обязательно вечером). Желательно употреблять бруснику или клюкву.
Медикаментозная терапия
Включает в себя коррекцию артериальной гипертензии (особенно систолического АД), сахарного диабета, метаболического синдрома. Однако наиболее значимым является нормализация липидного спектра. Препараты, применяемые с этой целью, разделяются на четыре основных группы:
- I — препятствующие всасыванию холестерина
- II — снижающие синтез холестерина и триглицеридов в печени и уменьшающие их концентрацию в плазме крови
- III — повышающие катаболизм и выведение атерогенных липидов и липопротеидов
- IV — дополнительные
Первая группа
- IA — анионообменные смолы (холестирамин, гемфиброзил). Адсорбируют на себе холестерин. Не всасываются и не разрушаются в желудочнокишечном тракте. Пик эффективности достигается через месяц применения. Эффект сохраняется 2-4 недели после отмены. Недостатки: адсорбируют и другие вещества — лекарственные препараты, витамины, микроэлементы. Могут быть причиной диспепсии. Кроме того, специальные исследования свидетельствуют, что тяжесть атеросклероза никак не коррелирует с уровнем холестерина в плазме, а бляшечный холестерин имеет не плазматическое, а эндотелиальное происхождение, т.е. не откладывается на сосудистой стенке из кровяного русла, а является её собственным патологическим метаболитом. [источник не указан 5494 дня]
- IB — растительные сорбенты (гуарем, β-ситостерин). Препятствуют всасыванию холестерина в кишечнике. Необходимо запивать большим (не менее 200 мл) количеством жидкости. Также могут вызывать диспепсию.
- IC — в разработке и апробации блокатор Ац-КоА-трансферазы. Таким образом удастся снизить этерификацию холестерина в энтероцитах, и как следствие, блокировать захват в кишечнике. Однако, хорошо известно, что большая часть (около 2/3) органного холестерина имеет эндогенное происхождение, а "недостаток" алиментарного холестерина легко компенсируется его эндогенным синтезом из ацетата.
Таким образом, борьба с алиментарным и/или плазматическим холестерином как таковым является бессмысленным и небезопасным мероприятием, ничуть не улучшающим прогноза при этом заболевании.[источник не указан 5494 дня]
Вторая группа
- IIA — ингибиторы 3-OH-3-метилглуратил КоА редуктазы (ГМГ-КоА редуктаза).Они же — статины. Самая популярная (и дорогая) группа препаратов. Представители в порядке возрастания эффекта: ловастатин(мевакор, медостатин, апекстатин), симвастатин(зокор, вазилип, симвор), флувастатин(лескол), правастатин(липостат, правахол) и церивастатин (липобай), аторвастатин (липримар, торвакард) и розувастатин (крестор). Однако с возрастанием основного эффекта отчасти увеличивается и риск побочных. Среди них: миопатия, рабдомиолиз вплоть до развития почечной недостаточности, особенно в сочетании с фибратами и никотиновой кислотой, гепатотоксичность, импотенция, алопеция, диспепсия. Их нельзя сочетать с алкоголем, применять у детей, беременных и кормящих, больных с поражением печени. Осторожно пациентам после аортокоронарного шунтирования.
- IIB — производные фиброевой кислоты (фибраты): клофибрат(мисклерон), безафибрат(безалип), ципрофибрат(липанор), фенофибрат (трайкор). Осложнениями при использовании этих лекарственных средств могут быть: миозит, аллергия, диспепсия, желчнокаменная болезнь у клофибрата. Поэтому эти препараты предыдущих поколений сейчас практически не применяются. В основном сейчас широко применяется производное фенофиброевой кислоты или новое поколение фибратов: фенофибрат. У фенофибрата более высокий профиль безопасности и относительно низкая частота побочных эффектов. Наиболее эффективно применять фенофибрат при лечении пациентов с сахарным диабетом 2 типа, который характеризуется повышением триглицеридов, снижением ЛПВП и умеренным повышением ЛПНП. Также фенофибрат позволяет снизить количество мелких плотных ЛПНП, наиболее атерогенных ЛПα. Наряду с этим при приеме фенофибрата отмечается снижение не только макрососудистых осложнений (ИБС, инфаркт миокарда), но и таких инвалидизирующих микрососудистых осложнений, как ретинопатия, полинейропатия, нефропатия и ампутации нижних конечностей при диабете.
Для более интенсивного лечения атеросклероза рекомендуется сочетать прием статинов и фенофибрата.
- IIC — никотиновая кислота(эндурацин). Нежелательно применять при сахарном диабете. Из побочных эффектов: кожный зуд, гиперемия, диспепсия.
- IID — снижающие синтез стерола — пробукол(фенбутол)
Третья группа
Ненасыщенные жирные кислоты: линетол, липостабил, трибуспамин, полиспамин, тиоктовая кислота(тиогамма, тиоктацид), омакор, эйконол. Внимание: могут усиливать действие сахароснижающих препаратов.
Четвёртая группа
Эндотелиотропные препараты (питающие эндотелий). Снижают уровень холестерина в интиме. Пирикарбат(пармидин, ангинин), синтетические аналоги простациклина(мизопростол, вазопростан), поликозанол[3], витамины А, Е (Аевит), С.
Хирургическая коррекция
Операции на артериях могут быть открытыми (эндартеректомия), когда удаление бляшки или выпрямление извитости производится с помощью открытой операции, или эндоваскулярными — дилатация артерии с помощью баллонных катетеров с размещением на месте сужения артерии стентов, препятствующих реокклюзии сосуда (транслюминальная балонная ангиопластика и стентирование артерии). Выбор метода зависит от места и распространенности сужения или закрытия просвета артерии.
История
1755 год — Геллер вводит для описания поражения сосудов термин «атерома»
1761 год — Морганьи, а несколько позже (1829) и Cruveilher описывают характерные уплотнения артерий при аутопсии
1833 год — Lobstein вводит понятие «артериосклероз»
1892 год — Virchow предлагает термин «endarteriitis deformans nodosa»
1904 год — Marchand впервые вводит понятие «атеросклероз» для обозначения особого вида артериосклероза
1908 год — Игнатовский и Салтыков впервые экспериментально воспроизвели атеросклероз у кроликов, кормя их молоком и яйцами
1913 год — крупные отечественные патологи Аничков, Николай Николаевич (впоследствии академик АН и АМН СССР, президент АМН СССР) и Халатов,Семен Сергеевич в своих классических работах доказали прямую зависимость атеросклероза от холестерина, вызвав данное заболевание у животных, которых кормили чистым холестерином. В последующем появилась критика этой работы, основанная на том, что у выбранных Аничковым для модели кроликов в привычном рационе нет холестерина. Действительно, при секции кроликов отложения холестерина находили в печени, почках, нервной ткани, даже в скелетной мускулатуре. Однако дальнейшие эксперименты на других животных (крысах, мышах, собаках и обезьянах) показали правильность гипотезы Аничкова. Помимо этого, неоднократно была доказана связь между уровнем холестерина и сердечно-сосудистой смертностью как финальным проявлением атеросклероза. Именно на основании уровня холестерина в крови рассчитывается риск сердечно-сосудистой смерти (шкала SCORE Европейского общества кардиологов).
Литература
- Энциклопедический словарь медицинских терминов. В 3-х томах / Главный редактор Б. В. Петровский. — Москва: Советская энциклопедия, 1982. — Т. 1. — 1424 с. — 100 000 экз.
- Большая медицинская энциклопедия. Том 2.-Москва:Советская энциклопедия,1975
- Кардиология в схемах и таблицах.-Москва:Практика,1996
- Федеральное руководство для врачей по использованию лекарственных средств. Выпуск 2.-Москва,2001
- Сравнительно-патофизиологические аспекты энергообеспечения сосудистой стенки /Ю.В. Быць, В.П. Пишак, А.В. Атаман //Черновцы:Прут,1999
- Внутренние болезни по Тинсли и Харри. Том 2.-Москва:Практика,2002
- Облитерирующий тромбоангиит. И. И. Затевахин,Р. Ю. Юдин.-Москва,2002
- Атеросклероз/А. Л. Раков, В. Н. Колесников//Новая аптека.-2002.-№ 6
- Антиатеросклеротические лекарственные средства/Н. Г. Преферанская//Российский медицинский журнал.-2002.-№ 5
- Немедикаментозные методы коррекции гиперлипидемии/Д. М. Аронов//Лечащий врач.-2002.-№ 7-8
- Атеросклероз:клиническая значимость и возможности предупреждения/Марцевич//Лечащий врач.-2004.-№ 2
- Дисфункция эндотелия у лиц с отягощенной по атеросклерозу наследственостью/Ковалёв и соавт.//Кардиология.-2004.-№ 1(т.44)
- Новые европейские рекомендации по профилактике сердечно-сосудистых заболеваний, обусловленных атеросклерозом/Перова//Кардиология.-2004.-№ 1(т.44)
- Атеросклероз-основные теории развития/Мкртчян//Диабет. Образ жизни.-2004.-№ 6
- Смертность от болезней системы кровообращения в России и экономически развитых странах/ХарченкоВ. И.//Российский кардиологический журнал.-2005.-№ 2[1]
- Европейское общество кардиологов
Примечания
- ↑ Disease Ontology (англ.) — 2016.
- ↑ Vasdev S, Gill V, Singal PK (2006). "Beneficial effect of low ethanol intake on the cardiovascular system: possible biochemical mechanisms". Vasc Health Risk Manag. 2 (3): 263—76. PMC 1993980. PMID 17326332.
{{cite journal}}: Википедия:Обслуживание CS1 (множественные имена: authors list) (ссылка) - ↑ Edward R. Rosick. Policosanol Stabilizes Atherosclerotic Plaque - Life Enhancement Magazine, jan 2006.
Ссылки
- Обучающий фильм Проблема атеросклероза, факторы риска и современные подходы к лечению
- Athero.ru - Сайт Республиканского центра атеросклероза
- Журнал "Атеротромбоз"
- Атеросклероз:факторы риска, симптомы, диагностика, лечение и профилактика
- Откуда берется атеросклероз - "Наука и жизнь", 2000, №10.
- В.С.Гуревич. Современные представления о патогенезе атеросклероза. Consilium Medicum (2006). Дата обращения: 22 августа 2010. Архивировано 18 февраля 2012 года.